
糖尿病外来
最終受付:診療時間終了の15分前
| 診療時間 | 月 | 火 | 水 | 木 | 金 | 土 | 日 |
|---|---|---|---|---|---|---|---|
| 09:00~12:00 | ● | ● | / | ● | ● | ■ | / |
| 15:00~18:00 | ● | ▲ | / | ● | ● | / | / |
※受付時間:診療日の8:35~11:45、14:35~17:45(土曜は8:35~12:45)
※休診日:水曜、土曜午後、日曜、祝日
■:土曜日は13:00まで診療
▲:第3火曜日午後は休診

糖尿病専門医、糖尿病療養指導士である院内スタッフがチームとなり、親身になって丁寧かつ的確な指導・治療を行います。
皆様の糖尿病への理解を深めていただきながら、食事・運動・内服薬やインスリン自己注射を組み合わせて治療を行います。
長期的に血糖値を良い状態に保っていただくことで糖尿病合併症を予防し、健康長寿を実現することが治療の目標です。
また、糖尿病に併発しやすい脂質異常症、高血圧、高尿酸血症、慢性腎臓病、肥満症についても並行して治療していきます。
糖尿病は知らず知らずのうちになっていることも多い病気です。
次のような症状がある場合は注意が必要です。
熱が高くなる原因がいろいろとあるように、糖が高くなる原因にもいろいろあります。その原因をしっかりと見極めて治療につなげていくことが重要です。たとえば、食べ過ぎて肥満のある比較的若い人の糖尿病では、血糖を下げるホルモンであるインスリンの作用を邪魔する物質が脂肪(特に内蔵脂肪)から多く出されるために血糖が下がりにくくなって糖尿病になります。
一方、それほど食べ過ぎていないやせ型で高齢の方では、膵臓から出るインスリンが段々少なくなって血糖値が下がりにくくなっている場合があります。日本人は元々、欧米人に比べてインスリンの出具合が弱いと言われており、過剰なカロリー摂取が続き膵臓がフル回転でインスリンを出していると段々と疲れてきてインスリンの出が悪くなってしまうようです。
また、糖を消費する筋肉の量が減ったりすることで血糖値が下がりにくくなっている場合があります。
生活スタイルの欧米化により、食べ過ぎ・運動不足が引き金となった太りすぎの糖尿病が増えてきています。肥満はそれだけでも糖尿病を悪化させる大きな原因となりますので、体重の減量を目指していくことが一つの重要な治療目標になります。
また、インスリンの効果が出にくくなっていることが多いため、インスリンが効率よく効くようにする(「インスリン抵抗性」を改善する)お薬を内服するのがよい治療となります。
日本人では、欧米人に比べてインスリン分泌能力があまり強くないと言われています。そのため、欧米型の食生活によってカロリーオーバーが続き膵臓からのインスリン分泌過剰が続くと、やがて疲れ果ててインスリン分泌が低下してしまいます。
その結果、血糖が下がらなくなり糖尿病になります。この場合には膵臓から出るインスリンを増やしてあげる内服を使ったり、インスリンを注射で体外から追加することが必要となります。
また、筋肉は糖を消費する重要な臓器ですので、年齢と共に筋肉の量が減ってやせてくると血糖値が上がる原因となります。適度な運動は糖を消費するだけでなく、筋肉量を保つことにもつながり重要です。
膵臓のβ細胞というインスリンを作る細胞が自己免疫やウイルス感染などにより破壊されて、インスリンの分泌量が絶対的に足りなくなって起こります。
膵臓のβ細胞というインスリンを作る細胞が自己免疫やウイルス感染などにより破壊されて、インスリンの分泌量が絶対的に足りなくなって起こります。日本の糖尿病患者さんの約95%以上の方は2型糖尿病タイプです。
その他に遺伝子の異常や肝臓や膵臓の病気などが原因となるもの、妊娠糖尿病などがあります。
以下の生活習慣、症状であてはまる項目が多い方は、糖尿病になる危険度が高くなります。一度、確認してみて下さい。
何をもって糖尿病と診断するのでしょうか。「慢性的に高血糖」が続いていて体に影響が出ているまたは出やすくなっている状態が糖尿病ですので、それを確認するためにいろいろな指標を組み合わせて診断を行います。下の①~④の指標が糖尿病の診断をつけるときに用いられます。
9時間以上の絶食後に朝一番に採血して測った血糖の値です。
10時間以上の絶食後 こちらが用意した甘い水(75gの糖を含む)を飲んでいただきます。
その前、30分後、(1時間後)、2時間後に採血をして血糖値やインスリン濃度を測定して、糖に対する体の反応(血糖を下げる能力)を確認する検査です。
食事の時間とは関係なく、いつでもよいので採血したときの血糖の値です。
ヘモグロビンエーワンシーと読みます。過去1~2ヶ月間の平均血糖値を反映するとされています。比較的長期間の高血糖状態を証明する手がかりになります。
あくまでも平均値ですので、低血糖や高血糖などの急な血糖変化は反映しません。ただし、特別な状況(異常ヘモグロビン血症、溶血、出血、腎不全、妊娠、など)では血糖値とのずれが大きくなることもあるため解釈には注意が必要です。
①②③のいずれかが1回だけですと「慢性的」とは言えませんのでまだ糖尿病と確定されません。また、④が1回だけでも検査の特性上、それだけでは糖尿病と確定できません。
①②③のいずれかと④が同時に満たせば「慢性的」といえますので糖尿病と診断されます。
それ以外でも、①②③④のいずれかがあり、さらに口渇・多飲・多尿・体重減少などの「糖尿病の典型的な症状」が認められたり、眼科で「確実な糖尿病網膜症」と診断されたりした場合にはそれだけで「慢性的な高血糖があった」と判断され、糖尿病と診断されます。
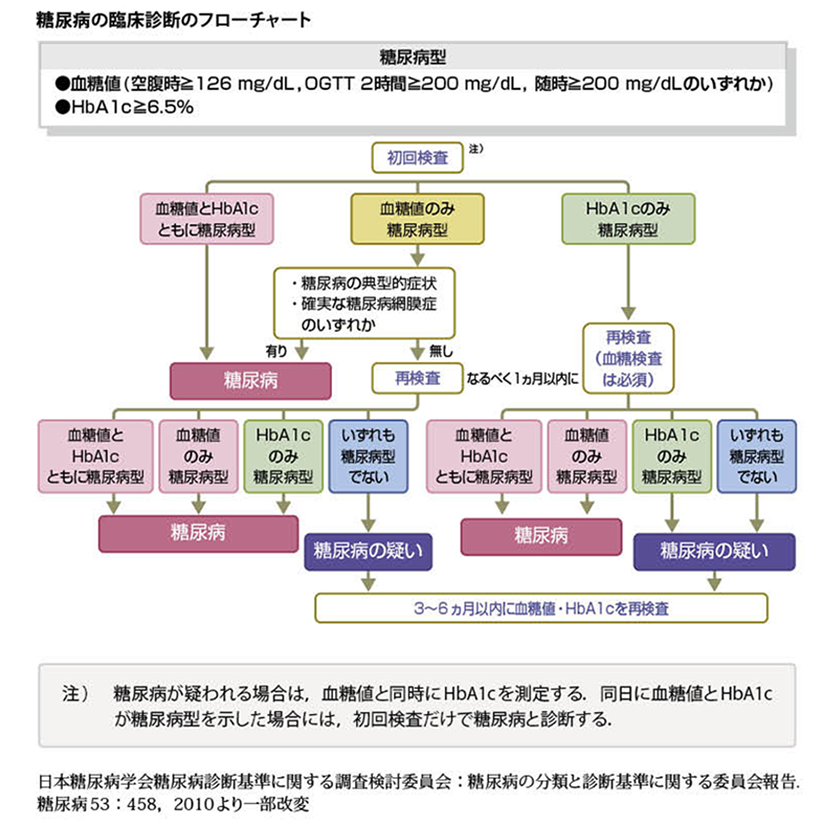 日本糖尿病学会 糖尿病治療ガイド2014-2015より(クリックで別ウィンドウで開きます)
日本糖尿病学会 糖尿病治療ガイド2014-2015より(クリックで別ウィンドウで開きます)
糖尿病と診断されない場合でも、「検査で糖尿病型を満たすため糖尿病の疑い」であったり、「検査で境界型」であったりすることもあります。「正常型」のことも含めて、詳しくお知りになりたい方はこちらをご参照下さい。
http://www.jds.or.jp/modules/education/index.php?content_id=11
もしも、「糖尿病」と診断されてしまったら、まずは「継続的」に治療に取り組みましょう。
糖尿病を放っておくと将来いろいろな問題があなたを悩ませることになるかもしれません。また、一時的に最大限頑張って、その後に「治療疲れ」で治療を中断してしまうのもよくありません。たとえ「ほどほど」でも、「継続した通院・治療」がとても大切です。
また、糖尿病の方は、生活習慣をしっかり見直すことで血糖値を良好な状態に保つことができる様になる方もいます。しかしそういう方でも、糖尿病が「完治」したわけではなく、ひとたび生活習慣が乱れてしまうとまた血糖値が上昇してくることがよくあります。
糖尿病は「完治」させることは難しく、うまくつきあっていくことが大切な病気だと思って下さい。
糖尿病治療を行って血糖を良好に保つことの一番の目的は、将来起こるかもしれない様々な「合併症」の危険を下げて、糖尿病ではない人と同じような元気な生活を送ることです。そのためには、繰り返しになりますが「継続的」に治療を行うことがとても大切です。
糖尿病となった方が健康で幸福な寿命を全うするためには、早期から良好な血糖値を維持することが重要で、日本糖尿病学会では、合併症予防のために多くの糖尿病患者さんにおける血糖管理目標値をHbA1c 7% 未満とすることを2013年に「熊本宣言」として発表しています。
若い方ではより長期にわたり糖尿病と付き合っていかなくてはならず、糖尿病の悪い影響が「蓄積」していくのを防ぐためにも、より低い6%を目指した方が良いとしています。逆に、高齢の方や、合併症が多く厳しい血糖管理が難しい方の場合は、少しマイルドに8%程度でもよいとしています。
糖尿病の基本的な治療ですが、なかなかできないことも少なくないのが食事療法です。いきなり理想的な食事をすることは難しいですが、管理栄養士さんと相談しながら現在の問題点を少しずつ修正することを目指しましょう。
適度な運動は、糖分の消費ということだけではなく、筋肉量を保つことにもつながりとても重要です。日常生活の中にうまく運動習慣を作っていきましょう。
この数年で大きく進歩してきています。いろいろな作用を持ったお薬があります。必要に応じて、患者さん一人一人に合ったお薬を使います。
に分かれます。
古くからあって安価な薬ですが、近年新たに様々な作用が明らかになり見直されているお薬です。肥満傾向の方に非常に有効です。
女性でややむくみやすくなることありますが、うまく使うと効果的な薬です。
膵臓に直接働いてインスリンがよく出るようにする薬です。短期的に血糖値を下げるには効果的ですが、長期的には効きが悪くなってしまう人もいます。食事や血糖と関係なく1日中インスリンの分泌をよくするため、低血糖が起きやすくなります。最近ではほかの薬と組み合わせて少量で用いる傾向があります。
SU剤と同様に膵臓に働いてインスリンの出をよくする薬ですが、作用時間が非常に短いため、食事の直前に飲む必要があります。必要以上にインスリンを出させることがないという長所があります。
副作用が少なく効果も大きいことから、日本で登場した2009年以降、糖尿病治療が大きく変わりました。現在では、幅広く用いられています。
腸での糖の吸収をゆっくりにする薬です。比較的初期の軽い糖尿病でよく用いられます。ただ、人によってはおならが増えたりおなかが張ってしまうことがあります。
腎臓での糖の再吸収を阻害して、尿の中にどんどん糖を出してしまおうという薬です。2014年に登場しました。肥満傾向のある比較的若い人が良い適応です。肥満の多い欧米では多く用いられるようになっています。
1型糖尿病や、2型糖尿病でもインスリン依存状態にある場合などで主に用います。また、あまりにも高血糖の時は「糖毒性」によってなかなか血糖値が下がらない状態になっているため、一時的にインスリンを用いて血糖値を落ち着かせることもあります。
膵臓からのインスリン分泌をよくする腸から出るホルモンであるGLP-1のような働きをする薬です。程度の差はありますが、やや食欲が抑えられることもあってインスリン注射よりも太りにくいため、比較的肥満傾向の糖尿病の方によく用いられます。
当院では、患者さんに病気や治療について十分理解していただけるようにしっかりとご説明をしています。その上で、ひとりひとりの患者さんに合った適切な治療を適切なタイミングで総合的に提供しています。糖尿病専門医による診察・治療に加えて、必要に応じて看護師による療養指導、管理栄養士による栄養相談、運動療法士による運動指導を行っています。
糖尿病の状態を確認する検査であるHbA1c(ヘモグロビンエーワンシー)、血糖値、尿検査はその日のうちに結果を確認して治療に役立てています。合併症については、近隣のクリニックや病院(聖隷佐倉病院、東邦佐倉病院、日本医大北総病院、千葉大学病院など)と連携しながら治療を行っています。
糖尿病治療で血糖値を良好に保つことの一番の目的は、将来起こるかもしれない様々な「合併症」の危険を下げて、糖尿病ではない人と同じような元気な生活を送ることです。
そのためには、繰り返しになりますが「継続的」に治療を行うことがとても大切です。患者さんそれぞれにあわせて継続していける治療の形を一緒に考えていきましょう。
糖尿病の治療は近年急速に進歩してきています。治療に使うくすりも数年前では考えられないほど増えてきています。それらを、患者さん一人一人に合うように選んで治療していくことがとても大切です。また、血糖値だけをよくするのが目標ではありません。合併症が起きない、または進まないように意識しながら治療をしていくことが重要です。
現在の治療を一度見直してみたい方、転医をお考えの方は一度ご相談下さい。その際は、現在の主治医の先生から治療内容などについてのお手紙をもらってきていただくことをお勧めしています。
「特に症状がないから」「血糖値が一度下がったからもう大丈夫」「いろいろと言われすぎて嫌になってしまった」などなど、治療を中断してしまった理由は人それぞれだと思います。
しかし、糖尿病を放っておくと5年後、10年後にいろいろな問題があなたを悩ませることになるかもしれません。たとえ「ほどほど」でも、「継続した通院・治療」がとても大切です。